Rev Med UAS
Vol. 11: No. 2. Abril-Junio 2021
ISSN 2007-8013
Inzunza-Cervantes Gustavo1*, García-Tinoco Rosa Maria2, Ahumada-Félix Scarlet Raquel1,Valenzuela-Delgado Susan Yazmin3, Peña-Valenzuela Alibe Natanai4
*Autor de correspondencia: Dr. Gustavo Inzunza-Cervantes
Correo electrónico: gusinzunza@live.com.mx: Teléfono: +52 (66) 7191-9895
DOI http://dx.doi.org/10.28960/revmeduas.2007-8013.v11.n2.007
Texto Completo PDFRecibido 04 de Septiembre 2020, aceptado 20 de Febrero 2021
RESUMEN
La lepra es una enfermedad granulomatosa sistémica infectocontagiosa crónica, potencialmente curable, adquirida por personas susceptibles a Mycobacterium leprae, con predilección neurodermatológica, de alto impacto socio-sanitario; su diagnóstico parte de la presunción clínica y epidemiológica, estudios bacteriológico, histopatológico e inmunológico; durante su curso crónico un 30-50% de pacientes pueden presentar agudización de las lesiones establecidas o generación de otras nuevas, consistentes con reacciones inmunológicas, denominadas reacciones lepromatosas. Su tratamiento se basa en el uso de esquemas de terapia multidroga y durante las agudizaciones terapia dirigida acorde al tipo de reacción lepromatosa. Mediante la presentación de caso clínico y revisión de la literatura, se investigaron elementos claves que mejoren el entendimiento, diagnóstico y tratamiento de la lepra lepromatosa con reacción tipo II. La lepra es un área de oportunidades y grandes retos, que mediante el fortalecimiento de acciones de prevención, detección, diagnóstico y tratamiento oportuno es curable y potencialmente erradicable.
Palabras claves: lepra, reacción lepromatosa, neuropatía leprótica, enfermedad de Hansen.
ABSTRACT
Leprosy is a chronic infectious-contagious systemic granulomatous disease, potentially curable, acquired by people susceptible to Mycobacterium leprae, with neurodermatological predilection, of high socioeconomic impactits diagnosis is based on clinical and epidemiological presumption, bacteriological, histopathology and immunological studies; during its chronic course 30-50% of patients may present exacerbation of established lesions or generation of new ones, consistent with immune reactions, called lepromatous reactions. Its treatment is based on the use of multidrug therapy schemes and during targeted therapy exacerbation according to the type of lepromatous reaction. Through the presentation of the clinical case and review of the literature, we investigated key elements that improve the understanding, diagnosis and treatment of lepromatous leprosy with type II reaction. Leprosy is an area of opportunities and great challenges, which through the strengthening of prevention, detection, diagnosis and timely treatment actions is curable and potentially eradicable.
Key words: Leprosy, lepromatous reaction, leprotic neuropathy, Hansen's disease.
INTRODUCCIÓN
La lepra es una enfermedad antigua considerada dentro de las enfermedades milenarias del “rezago”, de distribución universal sobre todo en países subdesarrollados, donde existen áreas consideradas endémicas. Generalmente es estigmatizada y sub-diagnosticada, desencadenado diagnósticos y tratamientos tardíos, ocasionando secuelas y discapacidades que convierten a los enfermos en inhabilitados sociales y en la sociedad la persistencia y diseminación del bacilo, disminuyendo así la probabilidad de erradicación expresada por la OMS, en su estrategia mundial planteada desde el 2016-2020 hacia un mundo sin lepra.1,2,3
Se realiza presentación de un caso clínico y revisión de literatura, describiendo a un paciente con lepra lepromatosa con reacción tipo II atendido en el Hospital General Regional No1 del Instituto Mexicano del Seguro Social.
Para la obtención de literatura científica se realizó una búsqueda bibliohemerográfica acerca de los términos lepra lepromatosa, reacción lepromatosa, neuropatía leprotica, enfermedad de Hansen en base de datos como Elsevier, Pubmed, SciELO, Medline, American Journal of Dermatopathology, entre otras, durante el período comprendido entre 2010 y 2020 en idiomas inglés y español. El método de selección de artículos se basó en una minuciosa lectura de los títulos, resúmenes y textos completos de los documentos que tuvieran entre sus objetivos abordar definición, epidemiologia, fisiopatología, microbiología, manifestaciones clínicas, diagnóstico y tratamiento.
CASO CLÍNICO
Masculino de 59 años, ingresado al servicio de Medicina Interna del Hospital General Regional No1, IMSS, por hiperestesia y lesiones dérmicas diseminadas: dentro de sus antecedentes de interés destaca hermano e hija con diagnóstico de lepra lepromatosa en tratamiento, consumo de 2.4 gramos de alcohol semanal, diagnóstico previo de lepra lepromatosa hace 20 años cumpliendo con tratamiento supervisado e infección de vías respiratorias superiores tratado con mejoría 1 mes previo a su hospitalización.
Inicio su padecimiento 2 meses previo a su hospitalización con hiperestesia en miembros superiores a la cual al mes se agregaron lesiones dérmicas rojizo-violáceo localizadas inicialmente en abdomen, los últimos 3 días previos a su ingreso estas lesiones se agudizaron y diseminándose al resto del cuerpo, presentando además dolor tipo quemante en miembros inferiores y fotofobia, decidiendo acudir al servicio de urgencias.
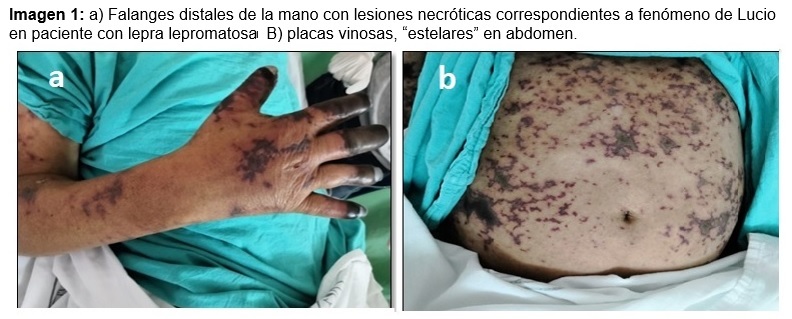
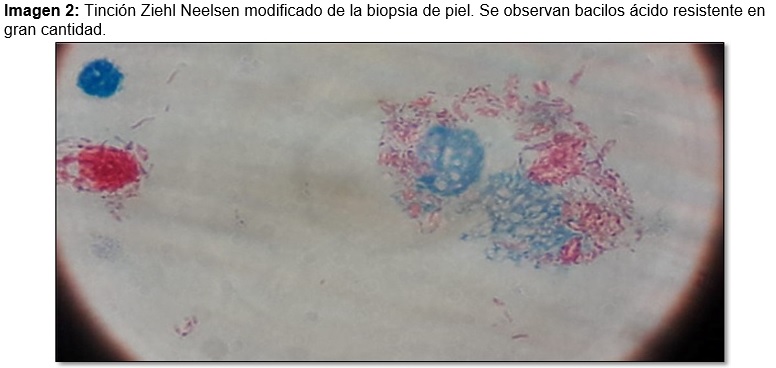
Su examen físico-clínico mostro una dermatosis diseminada de aspecto polimorfo, con múltiples lesiones maculares eritematovioláceas en tronco, extremidades y cara, flictenas y ulceraciones en lengua y pies, madarosis, su mano izquierda presentaba disminución en la movilidad con posición en garra. (Imagen 1) Ante la sospecha de reacción leprosa se realizó biopsia cutánea reportando infiltrado celular intenso y presencia de células de Virchow. (Imagen 2)

Se inició terapia multidroga triconjugado (administración supervisada mensual de rifampicina 600 mg, clofazimina 300 mg y dapsona 100 mg; dosis diaria autoadministrada de dapsona 100 mg y clofazimina 50mg) y tratamiento para reacción lepromatosa tipo II severa a base de talidomida y corticoesteroides.
Durante su estancia desarrollo anemia severa como efecto adverso de la dapsona, de respuesta parcial a esteroides y hemotransfusiones, motivo por el que fue sustituida del esquema, presentando a los días incremento de la hemoglobina, sin embargo, presentó durante 4 días evacuaciones diarreicas profusas asociadas en primera instancia a probable infección por clostridium Difficile realizándose toxinas con resultado negativo por lo que se relacionó al uso de poliquimioterapia, suspendiéndose el tratamiento en tanto mejorarse su estado de salud. Se prevé reiniciar tratamiento multibacilar, teniendo como plan de egreso mantener vigilancia epidemiológica por cinco años, aunado a estudio bacteriológico anual y estudio histopatológico al término de su periodo de observación. Los contactos intra y extra domiciliarios del paciente se seguirán con examen dermatoneurológico anual y control de síntomas de ser necesario.
LEPRA La enfermedad de Hansen, lepra o mal de San Lázaro (del griego lepis: escama, costra) es una enfermedad granulomatosa, sistémica infectocontagiosa, crónica producida por Mycobacterium leprae (bacilo de Hansen), adquirida por personas susceptibles, con predilección neurodermatologica y en la cual su patogenia, manifestaciones y formas clínicas son dictadas por la respuesta inmunitaria celular que presente el huésped.4,5,6
A nivel mundial es considerada la segunda enfermedad por mycrobacterium más frecuente, reportándose en 2017 la detección de 210.671 nuevos casos, con una incidencia de 2,77 casos por 100.000 habitantes, observándose mayor prevalencia en países subdesarrollados de climas cálidos, tropicales como Brasil, India, México y Filipinas donde se asocia a altos niveles de discapacidad.7 Presenta una relación hombre/mujer de 1.5.4
MICROBIOLOGIA: El Mycobacterium Leprae se clasifica en el orden Actinomycetalis, Familia Mycobacteriaceae, es un bacilo ácido alcohol resistente, gram positivo intracelular obligado (macrófago), con tropismo hacia células del sistema reticuloendotelial y del sistema nervioso periférico, principalmente las células de Schwann.8,9
TRANSMISIÓN La evidencia actual considera que el ser humano enfermo bacilífero es la única fuente de infección a lo largo de un período de incubación de 2 a 6 años, sin embargo, existen teorías de que sustentan una transmisión zoonótica desde el armadillo al ser humano.10.11
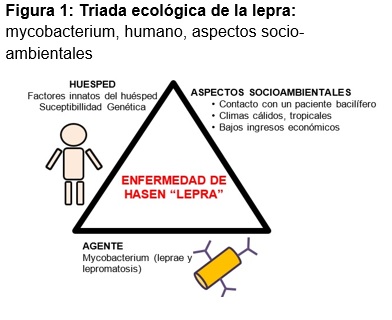
Su vía de trasmisión es motivo de controversia y falta de consenso.12 Planteándose como principal vía de transmisión la naso-respiratoria, producida por bacilos inhalados, provenientes de las gotitas de Flügge aerotransportadas desde un paciente bacilífero y en menor proporción, por vía cutánea y vía digestiva la cual es muy controvertida.13,14 Para adquirir la infección se requieren determinadas condiciones: carga bacilar grande, susceptibilidad del huésped, contacto estrecho y prolongado con un enfermo bacilífero.13,15 (figura1)
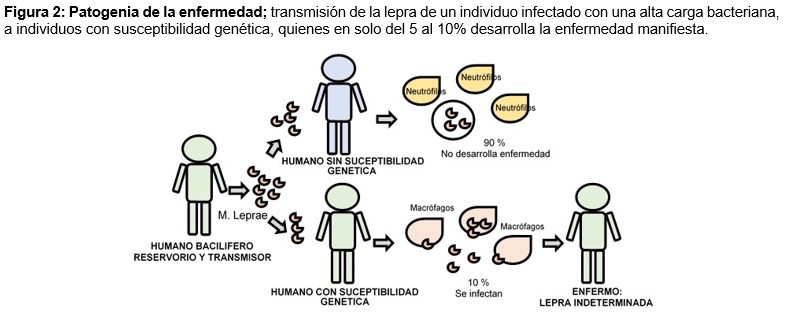
PATOGENIA: el contagio se produce entre un enfermo con posibilidad de transmitir la enfermedad “bacilífero” a una persona sana susceptible por predisposición genética.4,16,17 Al respecto el leprólogo brasileño Rotberg hace referencia a la existencia de un factor natural de resistencia denominado “factor N de Rotberg”, que se encuentra en aproximadamente 95% de la población.18 (figura 2)
FISIOPATOLOGÍA
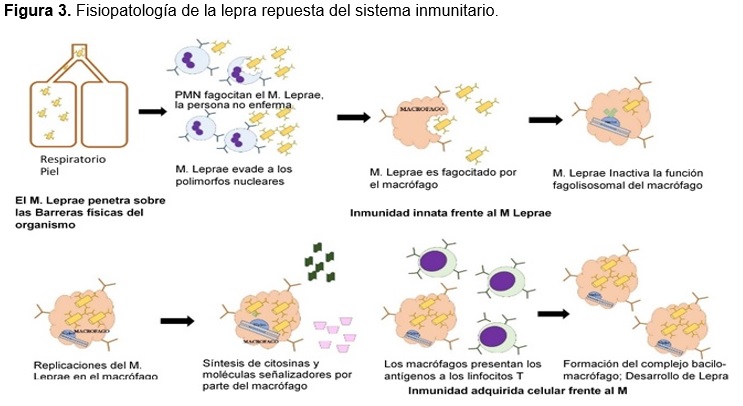
El bacilo es transmitido y penetra en el organismo atravesando las barreras físicas mediante las vías aéreas superiores o heridas cutáneas, lo que estimula la activación de la inmunidad innata, siendo fagocitado y destruido por los polimorfonucleares neutrófilos: si logra evadir este mecanismo defensivo, es fagocitado por los macrófagos o células de Langerhans donde de forma patológica en personas con susceptibilidad genética causa inhibición de la función fagolisosomal del macrófago condicionando una multiplicación intracelular lenta del mycobacterium (11 a 14 días), hasta reemplazar el citoplasma de estas células atravesando posteriormente las paredes de los endotelios, llegando a los vasos y ganglios linfáticos donde los macrófagos presentan los antígenos a los linfocitos T CD4+ o T CD8+ en la denominada respuesta inmune adquirida celular, determinando la forma de enfermedad leprótica.19,20
Es así que de esta estimulación inmunológica (mecanismo inmunogenético) que el bacilo genera en el huésped, se diferenciara a una respuesta de tipo hipérergica (Th1) donde habrá una alta reactividad inmune contra el mycobacterium o anérgica (Th2) caracterizada por una tolerancia inmunológica, que permite el desarrollarlo libre del mycobacterium.13,21,22 (figura 3)
CLASIFICACIÓN:
está orientada de forma clínica o bacteriológica; la clasificación clínica-morfológica basada en la morfología de las lesiones cutáneas y a las manifestaciones neurológicas, siendo la clasificación de Ridley y Jopling la más conocida quienes dividen la enfermedad en dos tipos polares (lepromatoso y tuberculoide), dos grupos de casos el indeterminado y el Bordeline el cual se subdivide en tres tipos inestables de la enfermedad: la clasificación bacteriológica establecida por la Organización Mundial de la Salud (OMS) divide a los pacientes en grupos paucibacilares y multibacilares.23,24,25,26,27,28,29.
MANIFESTACIONES CLÍNICAS:
Las manifestaciones clínicas dependerán de la respuesta inmune que el huésped presente al bacilo; el cual generalmente produce daño intraepidérmico y lesiones asociadas a la pérdida de mielina en las células de Schwann.28,30 Las lesiones cutáneas son las más precoces y se caracterizan por ser difusas, con hipo o anestesia, máculas hipocrómicas, con o sin engrosamiento neural, infiltradas en placas, pápulas y nódulos, de color rojo violáceo, de límites poco definidos localizadas principalmente en regiones superficiales e interciliaresen de la cara (orejas, el mentón y en regiones malares). En la cara los lepromas deforman el rostro y cuando son numerosos, dan a la fisionomía un aspecto característico de “facies leonina”.31 A nivel neural el bacilo genera una neuropatía desmielinizante generalizada, denominada neuropatía leprótica (NL). 32,33
REACCIONES LEPROMATOSAS
La lepra es una enfermedad de curso crónico en la cual es frecuente observar periodos de agudización, caracterizados por empeoramiento de las lesiones mucocutáneas y sistémicas establecidas o propiciando la generación de otras nuevas; estas reacciones inmunológicas pueden llegar a estar presentes en el 30-50 % de los enfermos tratados y en el 25% de los no tratados. Desde un punto de vista fisiopatogénico representan una activación inmunológica contra los antígenos bacilares, se clasifican como tipo I o II. 7,34
Reacción tipo I o reacción de "reversión": evento inmune celular frecuente en las formas bordeline de Lepra (BT, BB, BL) presentada frecuentemente a los 3-6 meses de tratamiento. Se subclasifica de acuerdo a la modificación de la inmunidad celular, en up grading (mejoría) que representa mejoría inmunológica con empeoramiento clínico y down grading (empeoramiento) existe empeoramiento inmunológico con mejoría clínica.35
Reacción tipo II:
vasculitis leucocitoclástica, mediada por inmunocomplejos de la lepra lepromatosa; 36 frecuente en formas de lepra multibacilares 60-75%; se caracteriza por pápulas con nódulos eritematosos dolo¬rosos y calientes, superficiales o profundos, más palpables que visuales y pueden ulcerarse, localizados mayormente en la superficie extensora de extremidades y cara.37
De acuerdo al lugar donde lo inmunocomplejos se depositen determina el subtipo; dermis (eritema polimorfo), hipodermis (eritema nodoso leproso) o en la pared de los vasos del plexo subpapilar (fenómeno de Lucio.)13,38 Se clasifica en leve, moderado o severo. Leve cuando tiene hasta diez lesiones cu¬táneas sin síntomas sistémicos; moderado entre diez y veinte lesiones cutáneas sin síntomas sistémicos o severos con más de veinte lesiones cutáneas y compromiso sistémico.7
DIAGNÓSTICO
El diagnóstico surge de la sospecha clínica determinada por lesiones dermatoneurológicas orientadoras y la presunción epidemiológica confirmándose con el examen bacteriológico, histopatológico e inmunológico.39,40 Al respecto el Comité Experto en Lepra de la OMS en 2016, propuso que el diagnóstico de lepra se considerada partir de 4 signos, los cuales al estar presentes tienen una sensibilidad de hasta el 97%: lesiones dermatológicas hipopigmentadas o eritematosas con hipoestesia, deterioro o afectación de los nervios periféricos demostrados por engrosamiento o trastornos funcionales neurovegetativos como anhidrosis, presencia de deformidades visibles y bacilos acido alcohol resistente demostrado en un frotis cutáneo o estudio histopatológico.23,27
Se considera diagnóstico temprano cuando se realiza en el primer año de la aparición de los síntomas y diagnóstico tardío cuando el paciente presento síntomas de lepra con más de un año de evolución o ya ha desarrollado algún grado de discapacidad.41
TRATAMIENTO FARMACOLOGICO
La lepra es una enfermedad curable y si se trata en las primeras fases se evita la discapacidad.31 Recomendándose por la OMS esquema de Terapia Multidroga (TMD) en base a la determinación de la carga bacilar: paucibacilares o multibacilares;42,43 en pacientes paucibacilares esquemas biconjugados (dapsona + rifampicina) de 6 meses de duración, con administración supervisada mensual.31,44 y en pacientes multibacilares: esquemas triconjugados (dapsona rifampicina y clofazimina) de 12 meses de duración, con administración supervisada mensual.31 valorándose regímenes alternativos cuando resulte imposible la administración PQT de la OMS por existencia de toxicidad o resistencia comprobada a la medicación.45
Tratamiento de reacciones lepromatosas:
El manejo del paciente con cualquier tipo de estado reaccional consiste en descartar la ingesta de alimentos y medicamentos que contengan yodo o bromo y la presencia de focos infecciosos agregados, dar tratamiento con antibióticos, sintomáticos, iniciar o continuar PQT y dar tratamiento para la reacción.7
Tratamiento enfocado reacción lepromatosa II: sus objetivos principales son el control de la inflamación, alivio del dolor y prevención de episodios adicionales. Los casos leves se tratan con antipiréticos y analgésicos; los moderados a severos se recomienda manejo intrahospitalario con talidomida adicionando prednisona a dosis altas si se asocia a alguna complicación, cuando está contraindicada la tali¬domida se utiliza prednisona con clofazimina.35,46
CRITERIOS DE CURACIÓN:
Dentro de los criterios de curación de la enfermedad se encuentran la adhesión estricta al tratamiento, la involución clínica de las lesiones y la baciloscopia negativa en los pacientes multibacilares.45
CONCLUSIONES
La lepra es una de las enfermedades más antiguas conocidas por la humanidad, que ha adquirido diferente connotación a lo largo de la historia, en su mayoría condicionados por su definición de infectocontagiosa que, a pesar de ser mínima la probabilidad de adquirirla y dependiente de la confluencia de múltiples factores, provoca la segregación social y discriminación contra los pacientes afectados. Son grandes los avance obtenidos en las últimas décadas, tanto que han permitido otorgarle a esta patología milenaria el calificativo de “curable y potencialmente erradicable”; al respecto múltiples organizaciones han elaborado estrategias entre ellas la de la OMS que en 2016 lanzó la “Estrategia Mundial contra la Lepra 2016-2020: avancemos rápidamente hacia un mundo sin lepra” cuyo objetivo es reforzar las medidas de control de la enfermedad y evitar las discapacidades. Son grandes las deficiencias y carencias que han permitido la propagación y prevalencia de esta enfermedad, en su mayoría asociadas a diagnósticos tardíos, falta de programas de prevención, investigación y seguimiento epidemiológico de casos, así como terapéuticas erróneas o tardías; pero a la vez las áreas de oportunidades son infinitas, la cuales requieren del fortalecimiento de acciones para la detección, diagnóstico y tratamiento oportuno así como de actividades de promoción y educación para la salud. Al respecto coincidimos con las recomendaciones de múltiples organismos en cuanto a la implementación de políticas y programas de salud que permitan un abordaje integral, incluyente, accesible y equitativo en el cual se pueda realizar vigilancia epidemiológica, diagnósticos tempranos y consiguientemente inicio de tratamiento antibiótico a base de poliquimioterapia a fin de curar y evitar discapacidad en la persona afectada; dichas estrategias son considerados por algunos autores como pilares para lograr el control y consiguiente eliminación de la lepra. Es así que, con el apoyo de gobiernos, organizaciones, personal de salud y población en general podemos avanzar hacia un mundo sin lepra.
AGRADECIMIENTOS; Los autores agradecen al Dr. Villagómez médico especialista en infectologia. Hospital General Regional No1, IMSS; por su valiosa colaboración.
REFERENCIAS